
La infertilidad o sub-fertilidad es una situación de pareja. Por ello, se debe hacer un estudio clínico preciso tanto de la mujer como del hombre para diagnosticar con mayor precisión y rapidez las causas que impiden el logro del embarazo. Dichas causas son múltiples y muy variadas y pueden ocurrir sólo en la mujer (factor femenino), sólo en el hombre (factor masculino) o en ambos (factor mixto). También existen casos en los cuales no es posible identificar la causa de la infertilidad como proveniente o de la mujer o del hombre. Cuando esto ocurre se dice que se está en presencia de infertilidad de causa desconocida o inexplicada.
A continuación, describiremos brevemente las causas asociadas al factor femenino y al factor masculino.
factor femenino
Entre las causas más comunes de infertilidad femenina se encuentran las siguientes patologías:
endometriosis
El endometrio es un tejido glandular que recubre el interior de la cavidad uterina. Este tejido es modificado por las acciones de las hormonas producidas en el ovario y se desprende regularmente cuando no se produce la concepción. El desprendimiento de la porción funcional de este tejido, que tiene sus vías de excreción a través del aparato genital femenino, es lo que constituye la menstruación o sangrado mensual.
Cuando la presencia del endometrio se da fuera de su sitio normal se origina una patología que se conoce como endometriosis. Este endometrio fuera de su lugar original responde a la acción hormonal ovárica, por tanto, prolifera, se modifica y sangra al no lograrse la concepción
El problema es que este sangrado no tiene vías de eliminación, por lo que se acumula produciendo formaciones anormales, las cuales pueden modificar negativamente los órganos reproductivos internos, trayendo como consecuencia fallas en la consecución del embarazo.
Los ovarios son los sitios donde es más frecuente la localización de esta alteración, que se observa en forma de tumoraciones quísticas al hacer una ecografía, uno de los métodos comúnmente utilizados para su correcto diagnóstico. No obstante, la endometriosis también puede conseguirse en otros órganos tales como el útero, las trompas de Falopio, el colon, la pared de la vejiga y la pared abdominal.

Su síntoma principal es el dolor intenso con la menstruación, así como molestias durante las relaciones sexuales y el sangrado inter menstrual. Sin embargo, en muchas ocasiones la endometriosis puede ser asintomática. En estos casos se le puede diagnosticar cuando la paciente consulta por problemas de infertilidad y es evaluada para tal fin o también cuando acude a su control ginecológico periódico.
La endometriosis es una patología compleja que aunque ha sido muy estudiada, aún no ha sido muy bien comprendida.
enfermedad inflamatoria pélvica
La enfermedad inflamatoria pélvica es el producto final de la acción patógena de bacterias que no forman parte de la flora vaginal normal y que trae como consecuencia anomalías en el sitio natural de la concepción, las trompas de Falopio. Estas son dos estructuras tubulares alargadas, situadas a cada lado del útero y conectadas a éste a través de los ostiums tubáricos.
Las trompas de Falopio son las incubadoras naturales del organismo. Terminan en una formación similar a una mano con múltiples dedos, denominada fimbria, que es la encargada de recibir al óvulo y llevarlo a su interior por medio de contracciones en sus paredes internas y de movimientos en sus pequeñas estructuras, conocidas como cilias. Todas estas funciones se alteran con la presencia de bacterias que son capaces de viajar desde la vagina, atravesando el útero hasta llegar a su interior para producir daños importantes.
Existen situaciones que favorecen estos procesos inflamatorios. Entre ellas se encuentran el inicio precoz de las relaciones sexuales, la multiplicidad de compañeros sexuales, el uso de dispositivos intrauterinos y los procedimientos quirúrgicos realizados por vía vaginal, tales como legrados uterinos cuando son llevados a cabo sin las técnicas de asepsia correspondientes. Por lo general, los daños generados a este nivel son irreversibles. Así, la prevención de este tipo de patologías es objetivo fundamental para preservar la fertilidad.
síndrome de ovario poliquístico (sopq)
El síndrome de ovario poliquístico es una alteración compleja, producto de una disfunción hormonal. Sus manifestaciones incluyen síntomas tales como irregularidades menstruales, sobrepeso, distribución anormal del vello y, en algunos casos, secreciones a través del pezón.
Una menstruación regular y cíclica es, por lo general, un indicador favorable de la función reproductiva. El hecho de tener reglas irregulares, incluso con períodos de ausencia de menstruaciones, puede indicar que existe algún trastorno que ocasiona fallas en la fertilidad.
El SOPQ se caracteriza por presentar múltiples estructuras redondeadas alrededor de la periferia del ovario que le confieren una imagen similar a la rueda de un patín. Su diagnóstico se lleva a cabo a través de evaluación ecográfica, análisis de niveles de hormonas en sangre y, en algunas ocasiones, de una laparoscopia.
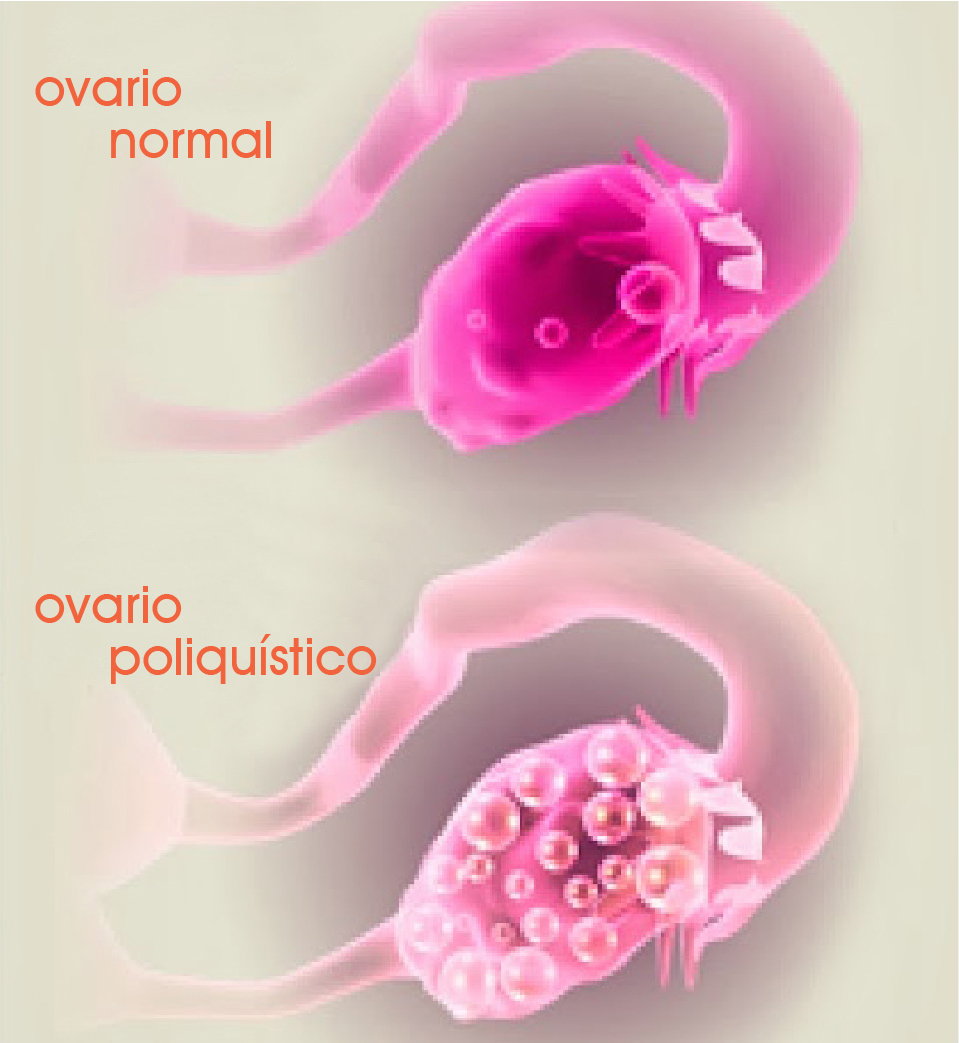
Por lo general, quienes sufren este tipo de alteración tienen ciclos anovulatorios; es decir, ciclos en los cuales no se produce la ovulación.
El SOPQ es producto de alteraciones endocrinas y es por esa vía como debe ser estudiado y tratado adecuadamente. Con un tratamiento apropiado y una respuesta adecuada es posible la regularización de los ciclos menstruales y con ello el logro del embarazo.
miomas uterinos
El mioma uterino es el tumor más frecuentemente observado en el aparato reproductivo femenino. Se trata de una formación producida en las fibras musculares lisas del músculo uterino, las cuales crecen de manera desordenada conformando tumoraciones generalmente benignas.
Dependiendo de su localización, los miomas, pueden ocasionar síntomas variados tales como sangramientos fuera del ciclo menstrual, dolor con las menstruaciones y durante las relaciones sexuales y, en algunos casos, infertilidad.
Su diagnóstico se realiza por medio de evaluaciones ecográficas y el tratamiento por lo general es de tipo quirúrgico. Aunque muchas mujeres pueden lograr el embarazo con la presencia de miomas, lo más recomendable es extraerlos cuando se está en la búsqueda de un embarazo.
lesiones del cuello uterino
El cuello uterino juega un papel fundamental en la concepción natural, pues es el inicio del largo camino que deben recorrer los espermatozoides, una vez que son depositados en la vagina durante el acto sexual.
Por otra parte, la capa de células que recubre el interior del canal cervical es de tipo glandular y produce una secreción mucosa que ayuda a neutralizar la acidez vaginal. Esta neutralización es necesaria para que los espermatozoides puedan continuar su trayecto hasta alcanzar el óvulo para fertilizarlo.
Las lesiones a nivel del cuello del útero impiden el paso de los espermatozoides a la cavidad uterina, con lo cual se hace imposible la fertilización de manera natural.
Entre las lesiones del cuello uterino se pueden mencionar: un diámetro no adecuado del orificio cervical y traumatismos a consecuencia de procedimientos tales como biopsias inadecuadas, conizaciones cervicales y cauterizaciones extensas.
síndromes adherenciales
Para que exista una correcta función reproductiva es necesario que los órganos reproductivos se encuentren en una posición anatómica idónea. De esta manera se logrará el paso adecuado del óvulo desde su salida del ovario hasta el interior de la trompa de Falopio.
Tal y como se explicó en la sección referida a la enfermedad inflamatoria pélvica, las infecciones pueden alterar la función interna de las trompas. Por otra parte, existen condiciones que pueden modificar no su función sino su localización. Esto ocasiona que las trompas se alejen de los ovarios y en consecuencia se dificulte que el óvulo alcance las fimbrias tubáricas.
En este sentido, la endometriosis, las enfermedades inflamatorias pélvicas y las cirugías ginecológicas o abdominales inferiores pueden producir reacciones de defensa en los diferentes órganos internos y crear adhesiones entre estas estructuras o malposiciones conocidas como cuadros adherenciales.
Estas modificaciones son variables en cada mujer, debido a que la respuesta inflamatoria es individual. Por ello, ante las agresiones mencionadas, no todas las pacientes sufren síndromes adherenciales pero cuando éstos ocurren, pueden ser la causa de origen mecánico para las fallas de la fertilidad.
alteraciones inmunológicas
El estudio del sistema inmunológico o sistema de defensa del organismo ha permitido entender cómo durante el embarazo el sistema inmune materno se modifica para que el feto no sea rechazado por el organismo de la madre, permitiendo así que el embarazo progrese y llegue a término.
El sistema inmunológico está conformado por células blancas o leucocitos que producen una variedad de anticuerpos que defienden al organismo materno ante cualquier amenaza que pueda impedir la evolución natural del embarazo. Existen tres grandes grupos de anticuerpos:
- Anticuerpos bloqueadores o protectores (aloinmune)
- Anticuerpos antifosfolípidos (autoinmune)
- Anticuerpos antinucleares (autoinmune)
Otras células blancas defensoras son las células NK o células asesinas naturales. Cuando el sistema inmune se encuentra alterado en alguna de estas líneas de anticuerpos puede ocurrir la pérdida del embarazo.
Cuando se diagnostica algunas de estas alteraciones, el especialista indica el tratamiento adecuado para mejorar las posibilidades de que el embarazo llegue a feliz término.
factor masculino
El factor masculino está presente cuando existen alteraciones en la cantidad o calidad de los espermatozoides y es el causante de la infertilidad en más del 50% de los casos que consultan en CEVALFES. Estas causas pueden ser congénitas, traumáticas, inflamatorias, enfermedades urológicas o alteraciones mecánicas o funcionales que impiden la erección o eyaculación.
Existen patologías masculinas que afectan la fertilidad de la pareja. Entre ellas se pueden citar anomalías testiculares, infecciones de las vías espermáticas, la disfunción sexual, el varicocele, los problemas prostáticos y las azoospermias. A continuación, se describe brevemente cada una de ellas.
anomalías espermáticas
El espermatozoide es la célula sexual que contiene el material genético masculino almacenado de forma compacta. Mide seis centésimas de milímetros y posee una cabeza y una cola o flagelo. La cabeza del espermatozoide se encuentra protegida por un capuchón o acrosoma que contiene enzimas, las cuales le ayudan a penetrar a través de la membrana del óvulo. La cola o flagelo le permite desplazarse con una dirección y velocidad adecuadas para llegar a la trompa y fertilizar al óvulo.
El espermatozoide se produce en los testículos de manera permanente, es decir diariamente, en cantidades de cientos de millones que se liberan en cada eyaculación.
La prueba fundamental para el hombre en estudio por fertilidad está representada por el espermograma que incluye un estudio detallado de los espermatozoides: la cantidad o número, su forma (morfología) y su movimiento (motilidad).
Las alteraciones espermáticas se conocen de la siguiente manera:
- Oligozoospermia: Disminución en el número de los espermatozoides.
- Astenozoospermia: Disminución de la calidad del movimiento de los espermatozoides.
- Teratozoospermia: Alteraciones en la forma del espermatozoide

anomalías testiculares
Las alteraciones que puedan ocurrir en los testículos son responsables de las fallas en la producción de los espermatozoides. Entre ellas se pueden mencionar:
- La criptorquidia (el descenso incompleto de los testículos hacia el escroto).
- El varicocele (dilatación de las venas testiculares)
- La orquitis (inflamación testicular)
- Epididimitis (inflamación del epidídimo, reservorio de los espermatozoides)
- Traumatismos testiculares
- Torsión testicular (torsión del cordón espermático, el cual sostiene los testículos en el escroto).
El espermatozoide es la célula sexual que contiene el material genético masculino almacenado de forma compacta. Mide seis centésimas de milímetros y posee una cabeza y una cola o flagelo. La cabeza del espermatozoide se encuentra protegida por un capuchón o acrosoma que contiene enzimas, las cuales le ayudan a penetrar a través de la membrana del óvulo. La cola o flagelo le permite desplazarse con una dirección y velocidad adecuadas para llegar a la trompa y fertilizar al óvulo.
El espermatozoide se produce en los testículos de manera permanente, es decir diariamente, en cantidades de cientos de millones que se liberan en cada eyaculación.
La prueba fundamental para el hombre en estudio por fertilidad está representada por el espermograma que incluye un estudio detallado de los espermatozoides: la cantidad o número, su forma (morfología) y su movimiento (motilidad).
anomalías testiculares
Existen factores que afectan, no la producción de los espermatozoides, sino su salida del testículo al exterior. Estos factores se denominan factores post-testiculares y tienen dos tipos de origen: por infección o por la sección y ligadura de los conductos deferentes. Las infecciones bacterianas en las vías espermáticas ocurren por transmisión sexual. En ellas están involucradas bacterias tales como la Chlamydia, el Mycoplasma, el Ureaplasma y el gonococo.
La vasectomía, utilizada como método de control natal, interrumpe la salida de los espermatozoides al realizar, quirúrgicamente el corte de los conductos deferentes.
Por otra parte, en patologías como la fibrosis quística los espermatozoides no pueden salir de los testículos ya que los conductos deferentes están ausentes.

disfunción sexual masculina
Existen dos tipos de alteraciones de la función sexual del varón que se relacionan directamente con los problemas de fertilidad: la disfunción eréctil o impotencia y la eyaculación precoz. Su relación con las dificultades que enfrentan algunas parejas para lograr el embarazo consiste en que cuando una o ambas disfunciones están presentes, hay imposibilidad de lograr y mantener la erección el tiempo necesario para que la eyaculación ocurra dentro del introito vaginal.
De manera amplia, los orígenes de la disfunción eréctil pueden ser fisiológicos, medicamentosos y/o psicológicos. En cuanto a la eyaculación precoz, hasta el presente no hay un consenso establecido en cuanto a las causas que la originan y puede ser primaria (desde el inicio de la vida sexual) o secundaria (adquirida).
Ambas son consideradas disfunciones complejas que debe ser abordadas desde múltiples disciplinas pues frecuentemente existe en ellas un componente psicológico asociado el cual requiere de asistencia y tratamiento especializado.
varicocele
El varicocele es la presencia de várices en el escroto que producen una disminución de la velocidad del flujo sanguíneo a este nivel por lo que la temperatura de la sangre (37˚C) se transmite al testículo, causando alteraciones que afectan la calidad y cantidad de los espermatozoides.
Cuando el paciente sufre de esta patología, el urólogo-andrólogo evalúa el caso y si lo considera apropiado recomienda la cirugía. Esta cirugía es una alternativa de tratamiento que brinda posibilidades de recuperación de la función testicular normal.
problemas prostáticos
La glándula prostática es la encargada de emitir una de las secreciones que componen al semen. De allí su importancia para preservar la viabilidad de los espermatozoides. Los problemas que se presentan en esta glándula están relacionados con procesos infecciosos e inflamatorios y con el cáncer. Cuando existen problemas prostáticos, se producen alteraciones en el plasma seminal, lo cual, a su vez, interfiere en la calidad del eyaculado.
Cuando en los resultados de las pruebas llevadas a cabo en la consulta de fertilidad se observan indicios de que puede haber problemas prostáticos, se remite al varón a la consulta con el urólogo-andrólogo. Este especialista evalúa las características de esta glándula a través del tacto rectal y la ecografía transrectal. Y puede complementar esta evaluación con la determinación de los marcadores tumorales, en caso de que lo considere necesario.

azoospermia
La azoospermia se define como la ausencia de espermatozoides en el semen. Existen dos tipos de azoospermia: la obstructiva y la secretora. La primera ocurre cuando los espermatozoides se forman en los testículos, pero no logran salir en el eyaculado. La azoopermia secretora ocurre cuando no se producen espermatozoides en los testículos.
Cuando se está en presencia de una azoospermia obstructiva es posible obtener los espermatozoides mediante la aspiración del epidídimo o la aspiración testicular. En los casos de azoospermia secretora se recomienda acudir al banco de semen y complementar el estudio del paciente azoospérmico con la realización de una biopsia testicular.
